4-1
眼瞼下垂
概要
眼瞼下垂とはその名前の通り、まぶたが垂れ下がってきて見にくくなる病気です。上まぶたがしっかりと上げられず、正面を向いた状態で瞼縁が瞳孔にかかった状態となります。まぶたが重い、見にくい、上方の視野がせまいという症状が現れます。さらにまぶたを挙上できないためにおでこの筋肉を使って瞼をあげようとすることによる眉毛挙上や、首を後ろに倒して見ようとする頸部後屈によって、頭痛や肩こりの原因となることもあります。また眠たそうな見た目になるため美容上の問題が生じます。眼瞼下垂には先天性眼瞼下垂、後天性眼瞼下垂、偽眼瞼下垂があります。
眼瞼下垂の種類
ー先天性眼瞼下垂ー
先天的に上眼瞼挙筋といって瞼を持ち上げる筋肉の発達異常や、その筋肉を支配する神経に異常をきたしている場合が多いです。生後より上まぶたが下がっているので診断できます。また先天性眼瞼下垂症は乱視(屈折異常)の原因となることがあります。乱視度がdiopter1.5 から2.0度以上になると弱視につながる可能性があるため、定期的な眼科的検査を行い、悪化を認める場合は手術を検討することが望ましいと言われますが、それ以外は基本的には経過観察となります。
ー後天性眼瞼下垂ー
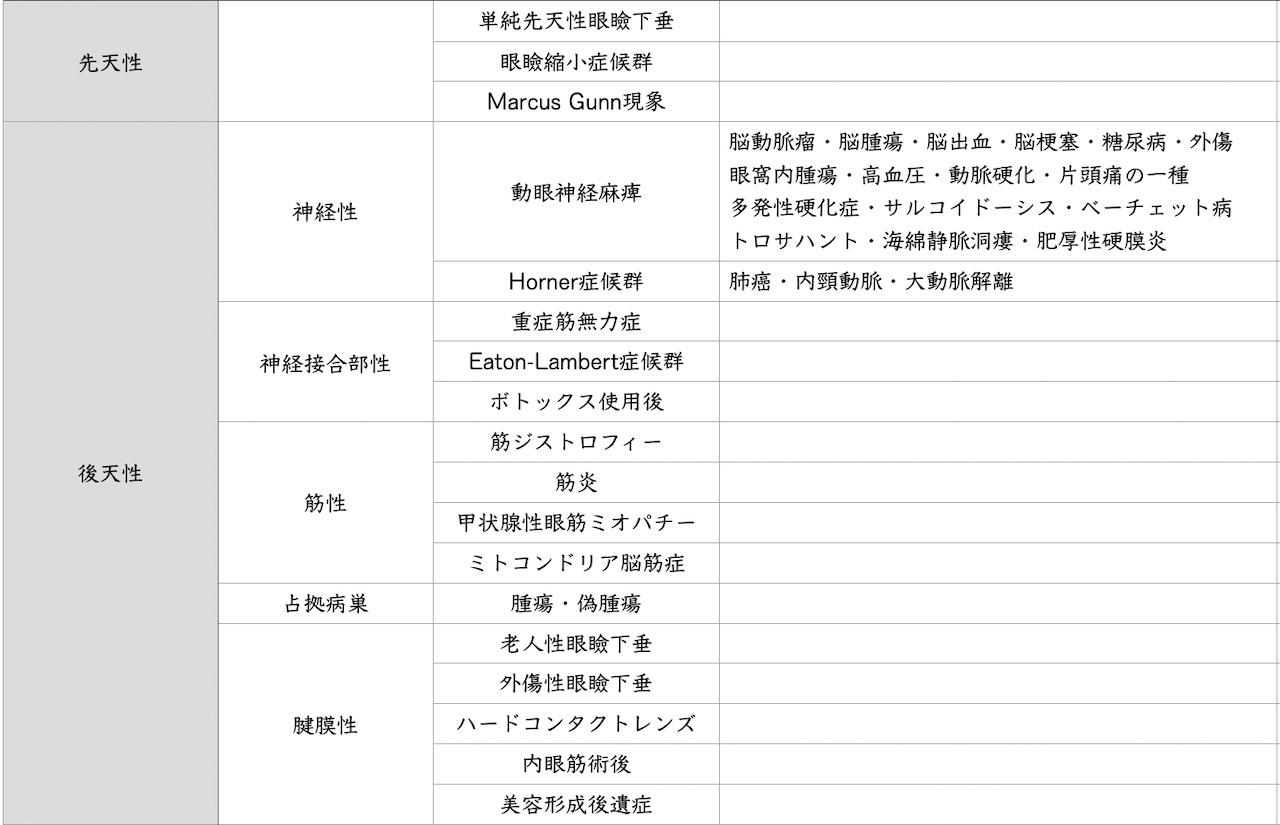
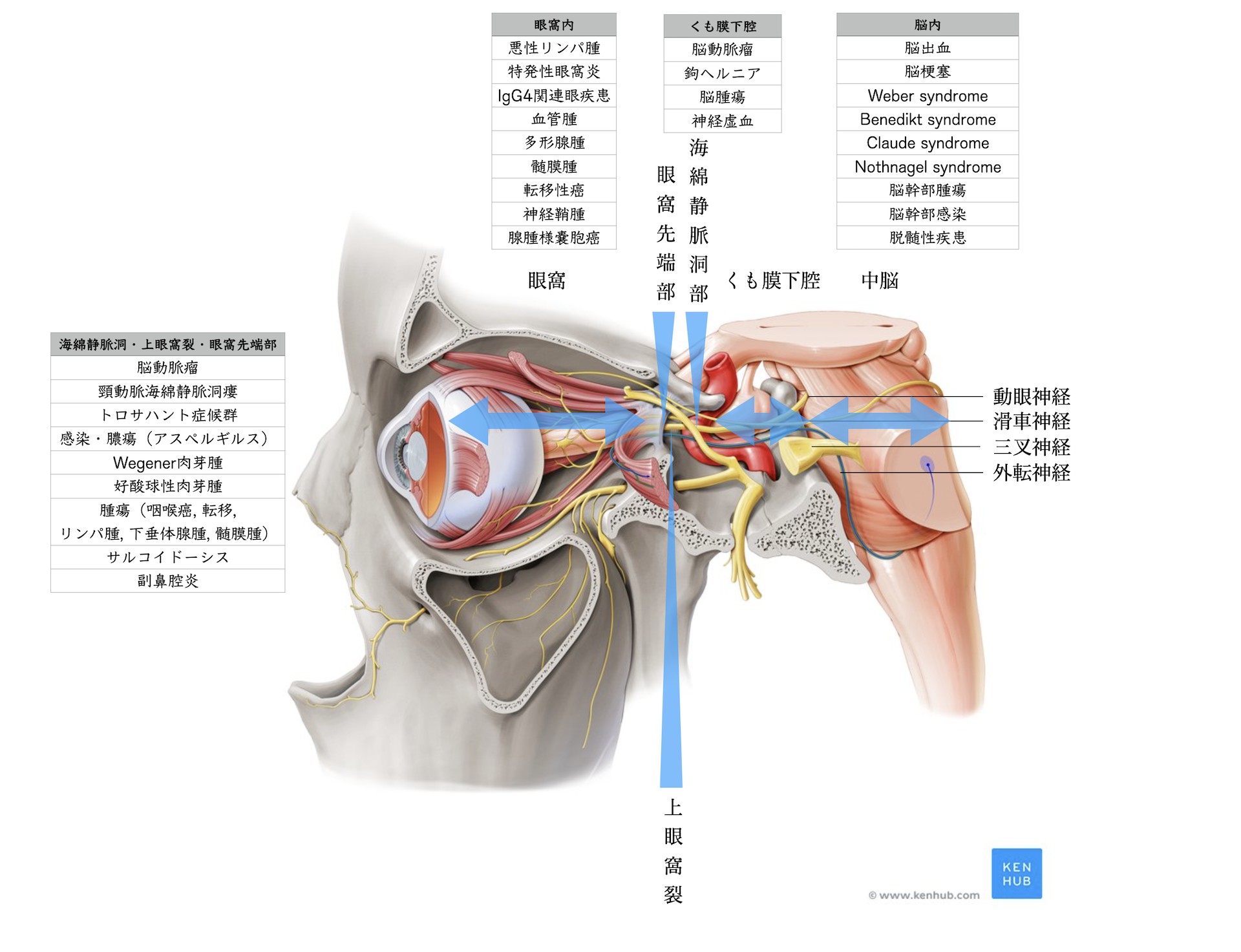
先天性とは生まれつき認める眼瞼下垂に対して、後天性とはもともとは正常に開眼できていたのに、徐々にあるいは急に瞼が下がってきた状態です。開眼には2つの筋肉が関与しています。一つは上眼瞼挙筋、もうひとつはミュラー筋です。上眼瞼挙筋は動眼神経が、ミュラー筋は交感神経が支配しております。よって脳-脳幹-動眼神経-上眼瞼挙筋と脳-脊髄-肺尖部といって肺の上側-内頚動脈-ミュラー筋と2つの経路の過程に障害が生じた場合に眼瞼下垂を起こします。頻度が高いわけではありませんが、図のように様々な疾患が原因の可能性があり、CT・MRI・血液データからレントゲン撮影と様々な視点から原因を探らないと足下をすくわれる可能性があります。眼科単独で眼瞼下垂の原因を探らずに、神経眼科、神経内科、脳神経外科医などの神経の専門科が必要になります。一方で腱膜性眼瞼下垂は、上眼瞼挙筋が瞼板に付着する部分の腱膜がゆるむことで起き、最も頻度が高いです。原因は加齢性眼瞼下垂、外傷性眼瞼下垂、ハードコンタクトレンズの長期使用などがあります。
ー偽性眼瞼下垂症ー
一見、眼瞼下垂のように見えてしまい、“みかけの眼瞼下垂”とも言われています。原因として、眉が下がる眉毛下垂、まぶたの皮膚がゆるむ皮膚弛緩症、目のまわりの筋肉が痙攣する眼瞼痙攣、目がくぼんでいる眼球陥凹、反対と比べると目が小さい小眼球症、腫瘍などでまぶたが押されるなどが挙げられます。
眼瞼下垂によって起きる症状
①開瞼障害
「瞼の開きが悪い」「瞼が下がってきた」「瞼が重い」などです。
②肩こり
瞼が下がると顎を挙上して視界を得ようとします。その結果、筋肉の緊張が強くなり肩こりが強くなります。
③頭痛
肩こり同様に筋肉の過緊張から後頭部に頭痛が波及することがあります。
④他
睡眠障害やめまいなどを訴える方もいます。
眼瞼下垂の診断


動眼神経
(動眼神経核の場所)
動眼神経の核は脳の中脳上丘という場所の中脳水道腹側側、内側縦側MLFの背側に存在します。
・中脳上丘・中脳水道腹側、内側縦側MLFの背側
(動眼神経の走行)
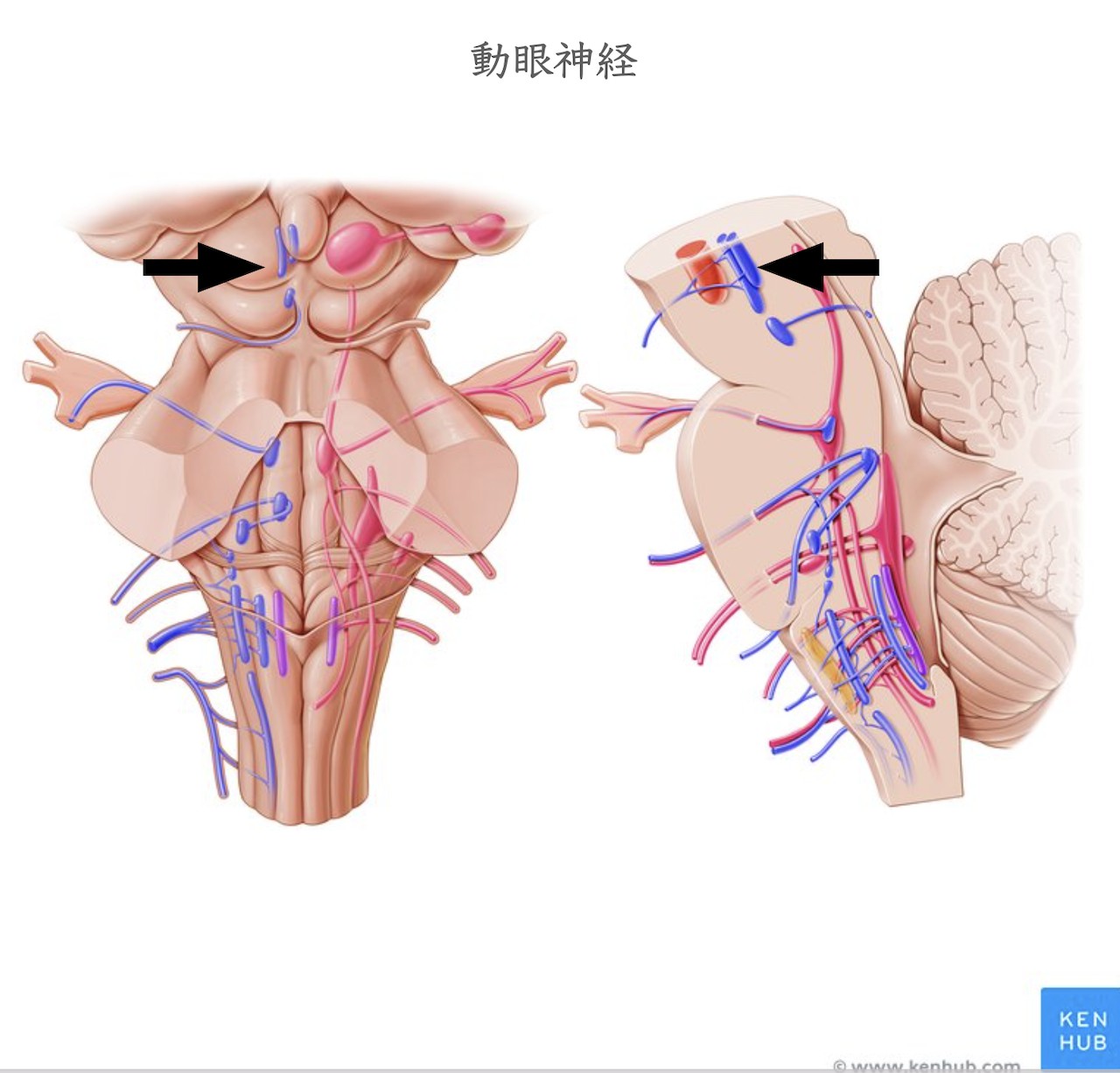
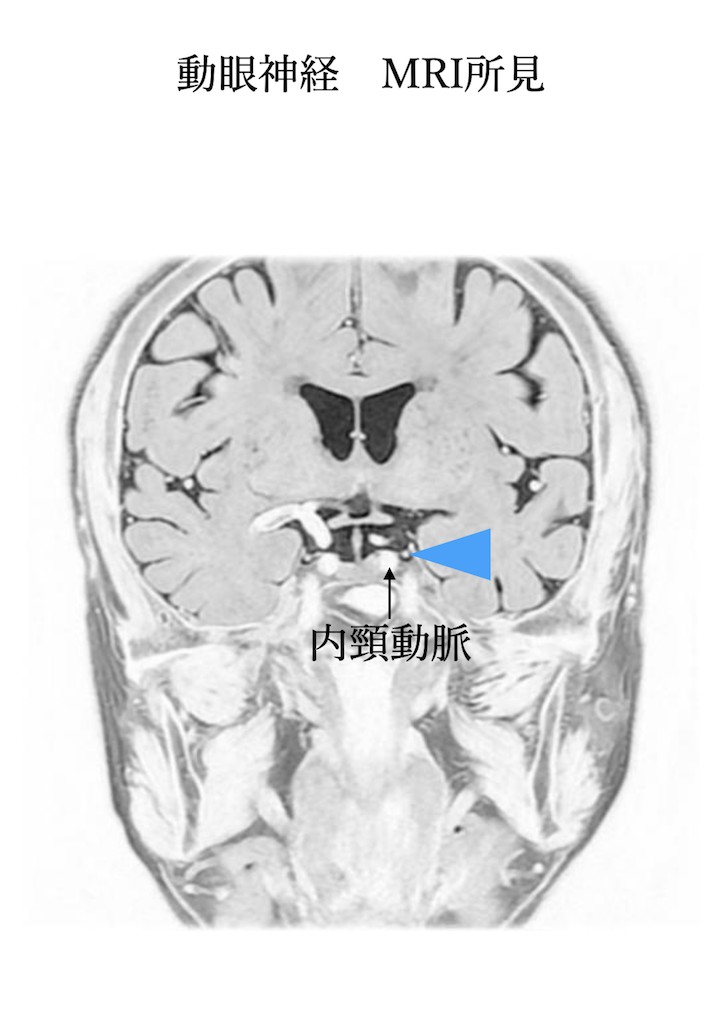
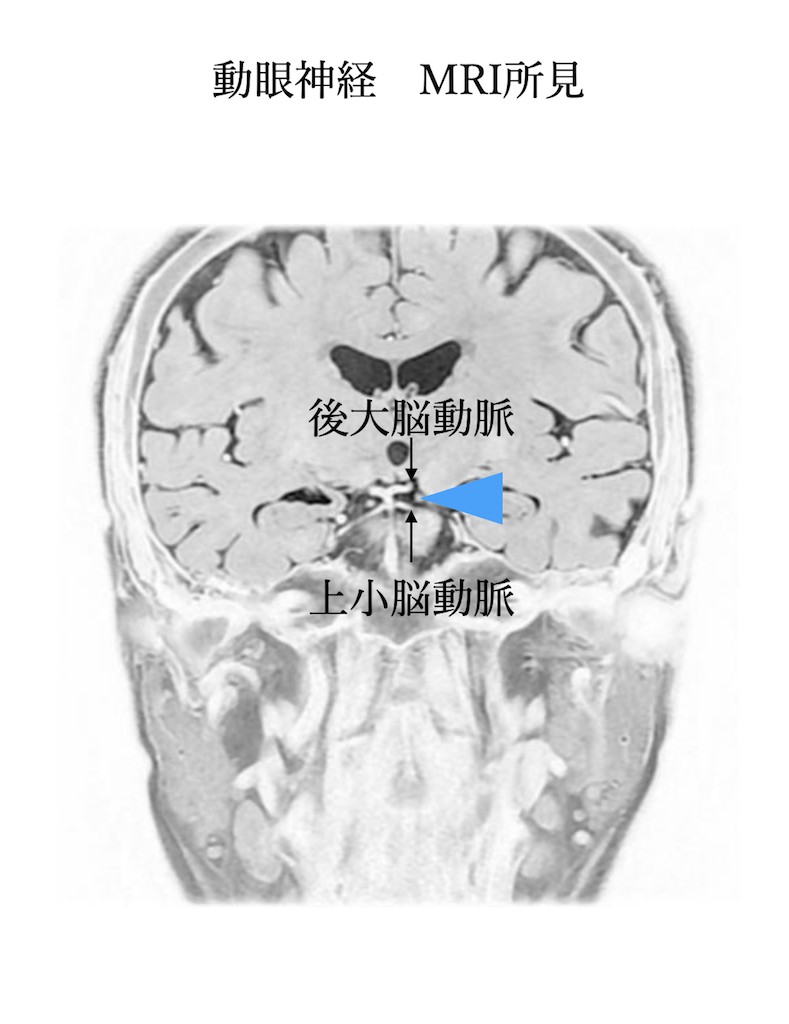
動眼神経核から出た動眼神経はくも膜下腔である中脳橋接合部である脚間槽を走行。後大脳動脈と上小脳動脈の間を通り、その後、内頚動脈-後交通動脈の脇を走行します。その後、海綿状脈洞に入り海綿静脈洞内外側壁上方を走行します。そして、上眼窩裂から眼窩内に入ります。
・動眼神経核→脚間窩→後大脳動脈と上小脳動脈の間→内頚動脈-後交通動脈の脇→海綿状脈洞外側壁上方(内頚動脈の脇)→上眼窩裂→眼窩内
(動眼神経の働き)
動眼神経は主に3つの働きをしています。
A 眼を動かす眼球運動
B 瞼を開ける開眼
C 瞳孔を調整する瞳孔調整機能
A眼を動かす眼球運動)
眼球運動には眼球周囲にある6つの筋肉が作用して眼を動かしています。これら6つの筋肉を外眼筋と言い、上直筋、下直筋、内直筋、外直筋、上斜筋、下斜筋の6つあります。
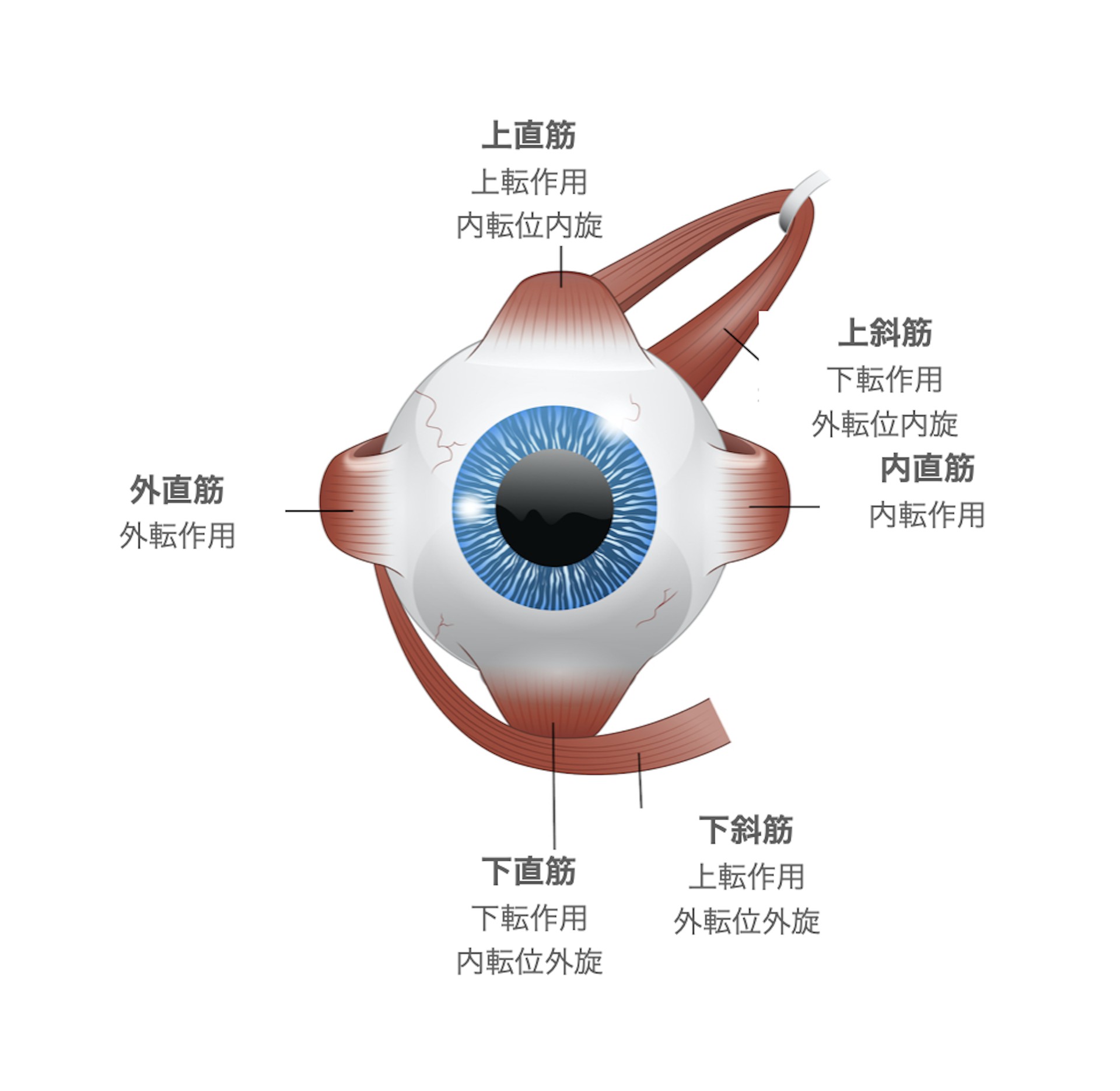
上直筋、下直筋、内直筋、外直筋は作用が単純で分かりやすいのですが、上斜筋、下斜筋は作用がやや複雑です。注視方向は、水平、上下方向、のみならず回旋方向の3軸に対し常にコントロールされています。斜筋は眼球運動に伴うバランスをとっています。
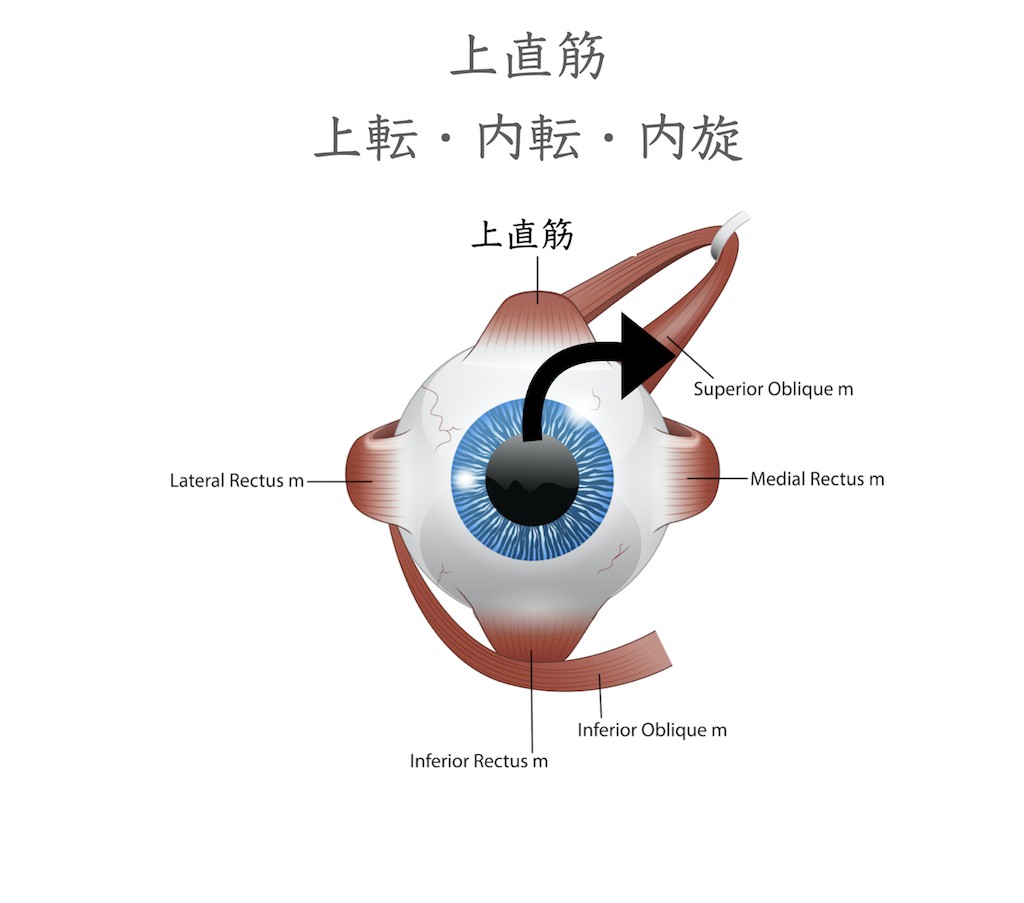
上直筋は眼を上に向ける上転作用を行う筋肉です。眼球が外転位では上直筋は上転させる作用ですが、眼球が内転位では眼球を内方に回旋させる内旋作用を示します。(動眼神経支配)
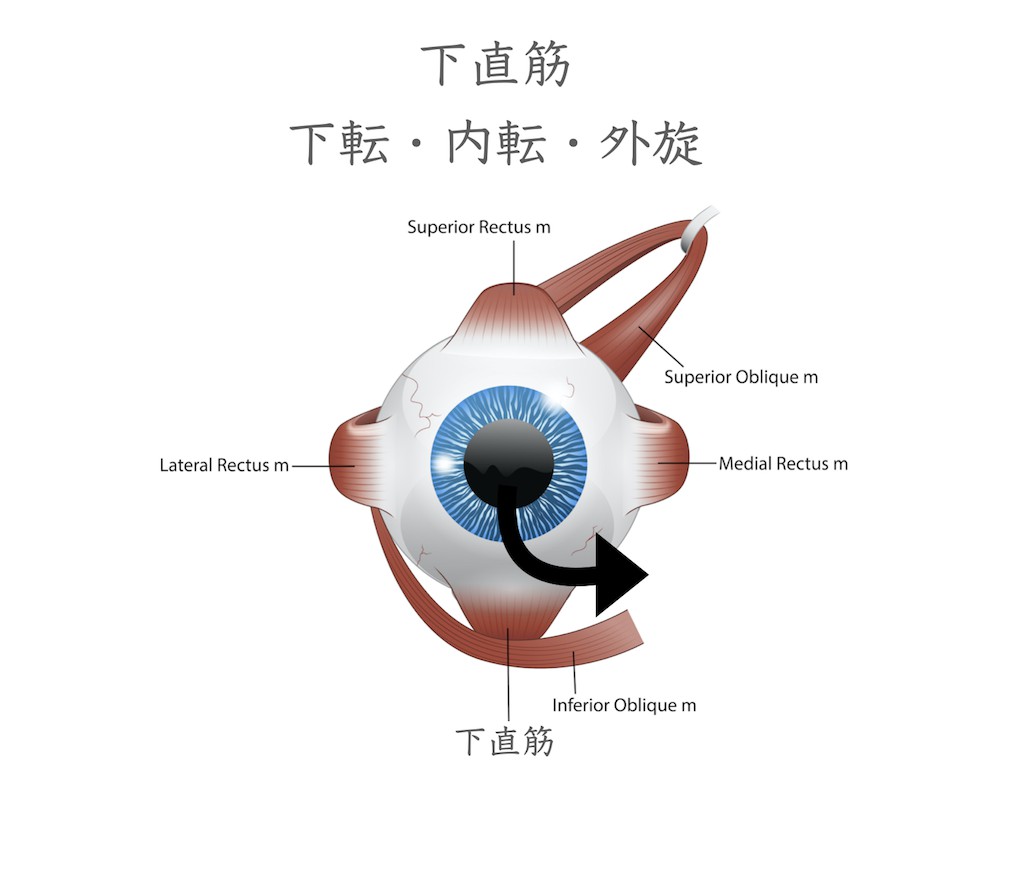
下直筋は眼を下に向ける下転作用を行う筋肉です。眼球が外転位では下直筋は下転させる作用ですが、眼球が内転位では眼球を外方に回旋させる作用を示します。(動眼神経支配)
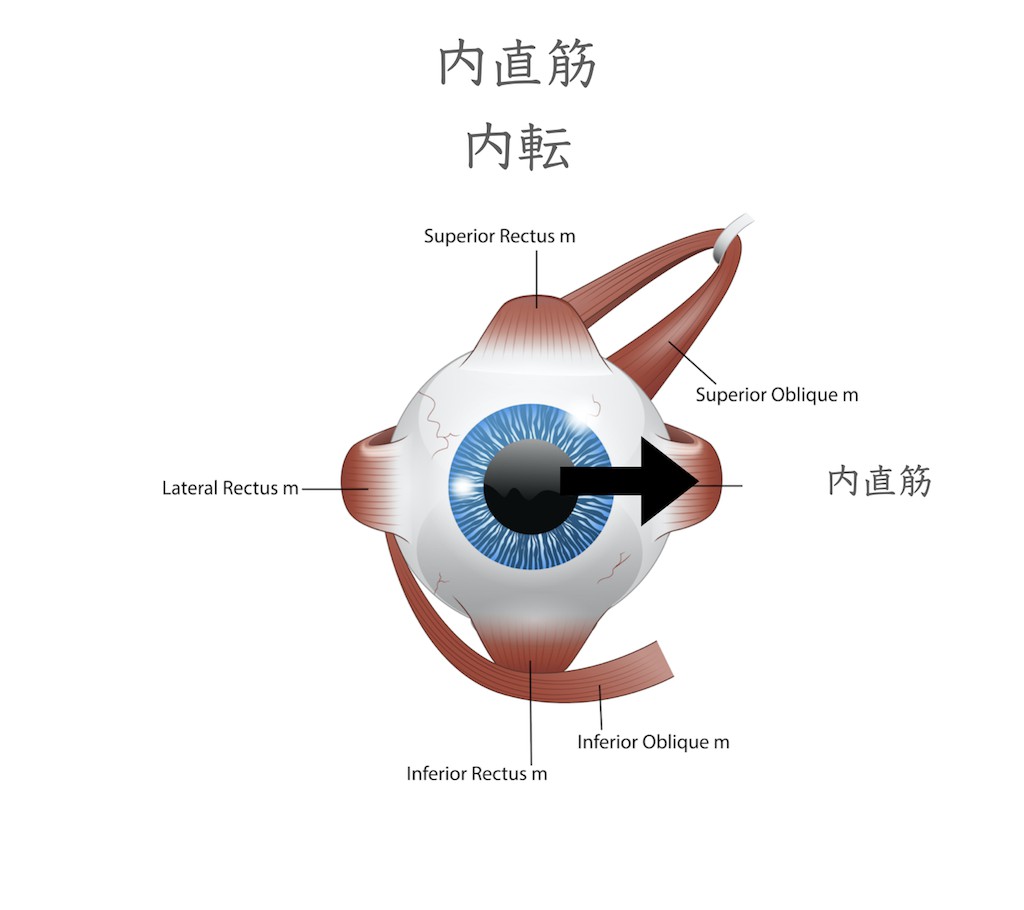
内直筋は眼球を鼻側(内側水平)方向に向ける筋肉です(動眼神経支配)
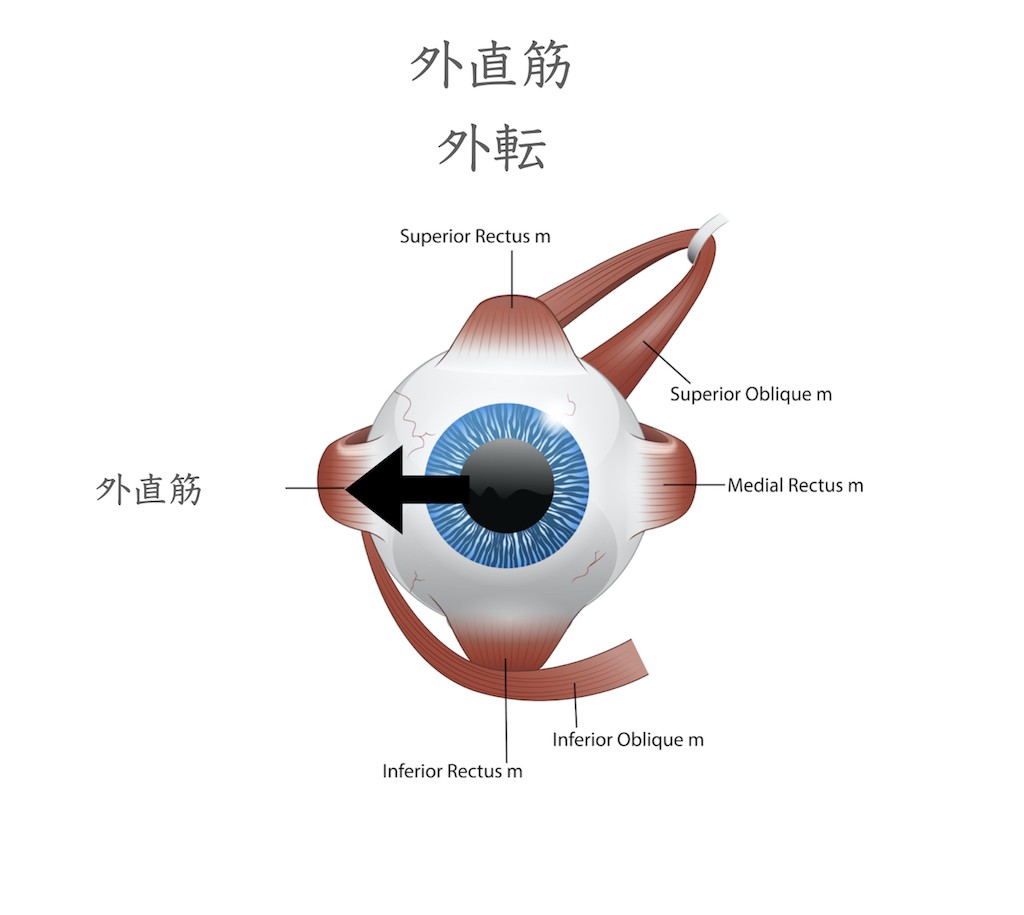
外直筋は眼球を耳側(外側水平)方向に向ける筋肉です(外転神経支配)
上斜筋は内側を向いたときに目を下に動かす作用と外転位に眼球を内側に回転させる作用があります。上斜筋という名前ですが、下転作用があります。上斜筋は眼球上部を眼球に対して内側方向に51度斜めに付着しているため眼球が51度内転した位置で収縮すると、眼球を後方から引っ張る形になり、下転作用が最大となります。下直筋と協力して眼球の下転に作用します。(滑車神経支配)
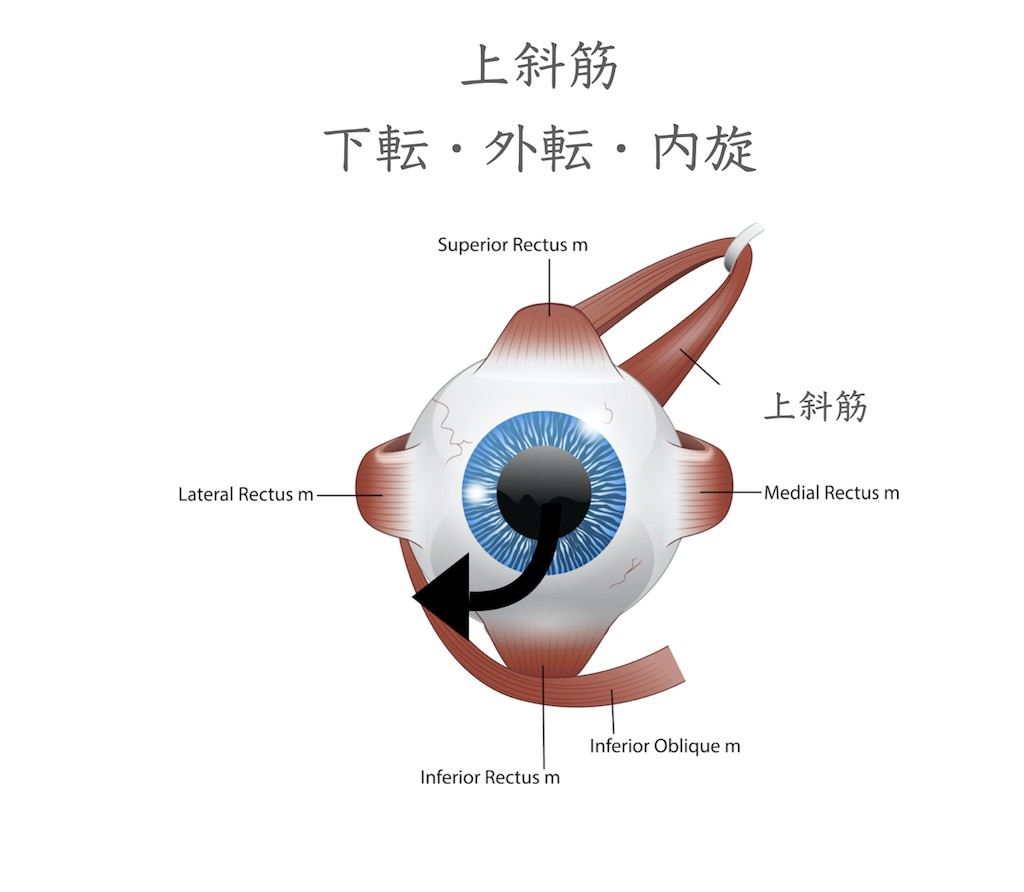
下斜筋は眼球の下から前に引くことになりますので,上転に作用します。さらに,後外側に付着し,内側に引きますので,外転と外側方回転に作用します。上転および外転作用があり、収縮すると眼球を上外側に向けます。(動眼神経支配)
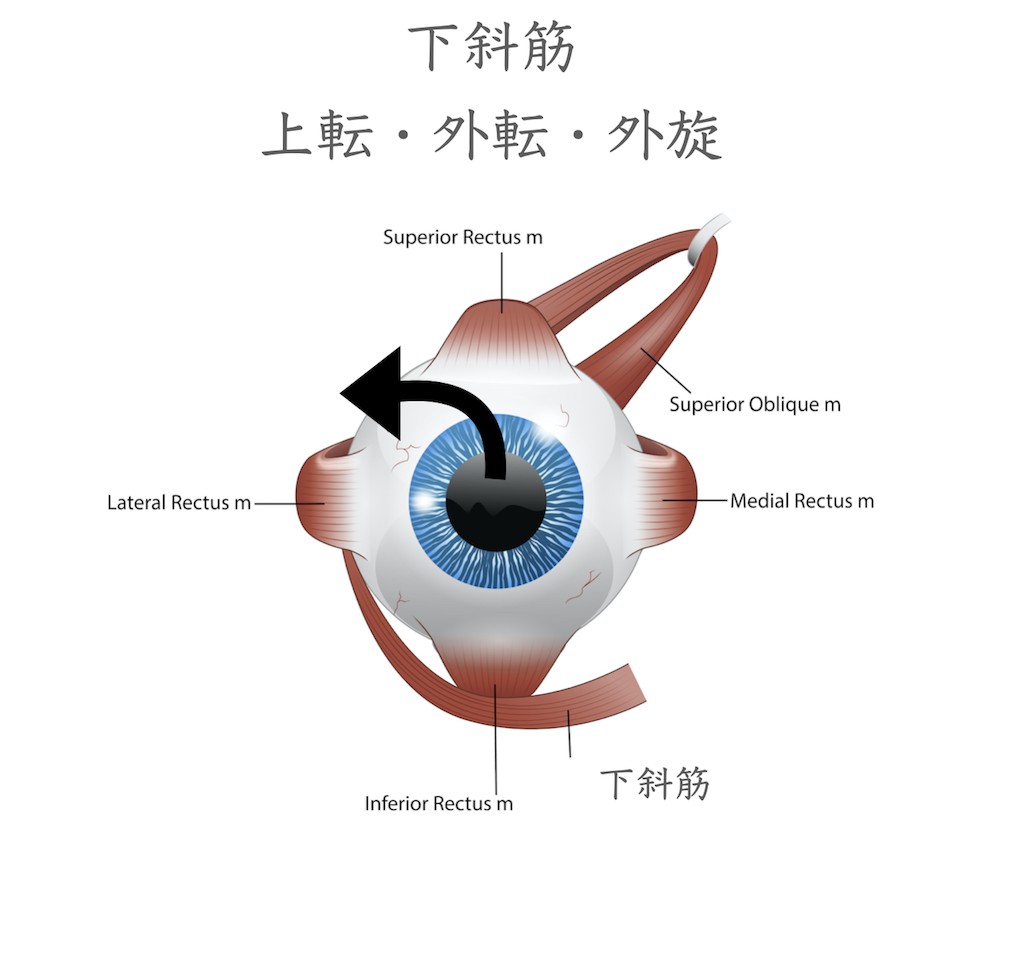
動眼神経の一つの働きである眼球運動は、上記の上直筋・内転筋・下直筋・下斜筋に指令を送ります。内直筋・下直筋・下斜筋は同側支配ですが、上直筋に対しては対側支配となります。
・内直筋・下直筋・下斜筋(同側支配)
・上直筋(対側支配)

B瞼を開ける開眼
次は動眼神経の働きの2番目 開眼について説明します。
開眼とは瞼を挙げる事です、瞼を挙げる筋肉は①上眼瞼挙筋と②ミュラー筋の二つの筋肉が行っています。ちなみに眼を閉じる閉眼を行う筋肉は眼輪筋です。動眼神経は上眼瞼挙筋をコントロールしています。ミュラー筋は交感神経、眼輪筋は顔面神経がコントロールしています。大事なことは動眼神経は両側の上眼瞼挙筋を支配しています。
・上眼瞼挙筋 動眼神経(両側支配)
・ミュラー筋 交感神経
・眼輪筋 顔面神経
C瞳孔を調整する瞳孔調整機能
最後に瞳孔調整機能について解説します。瞳孔調整とはカメラの絞りです。明るくて光が多く入る眩しい状況ならば光の量を少なくするために瞳孔を小さくし、逆に暗くて光が少なく、多くの光を必要とする場合に瞳孔を大きくして多くの光を集めようとする機能です。このように目の中に入る光の量を調節するために、虹彩は伸びたり縮んだりして瞳孔の大きさを変えます。
このとき活躍するのが瞳孔を縮める瞳孔括約筋と、瞳孔を広げる瞳孔散大筋のた働きです。
人の目の場合、瞳孔の大きさは2~6mmの間で変化します。瞳孔の大きさ調整の中枢は先述した眼を動かしたり、瞼を挙上するために働いている動眼神経核とは異なります。それらとは別に独立して機能しています。その理由は瞳孔のサイズ調整は、入ってくる光の量に反応して自分の意志とは無関係に瞳孔の大きさを自動でコントロールしているからです。眼を動かしたり、瞼を開閉したりする自分の意志を伝える核と、自動運動を行う核は存在する場所が異なります。
眼に写った情景が通る2つの通り道
①一つ目は「ものを見る=大脳後頭葉で認識する」ルートです。
眼に入った情景・光は網膜に映り、網膜から視神経を通り、視索そして外側膝状体に入り、ここで神経を乗り換え、さらに光刺激の電気信号は視放線を介して最終的に脳の後頭葉に伝わり、像が映し出されています。
網膜ー視神経ー視索ー外側膝状体ー視放線ー後頭葉
これは眼に入った情景を脳で認識するための回路です。その情景を脳でより鮮やかに認識出来るようにするために、同時に光の量をコントロールする必要があります。
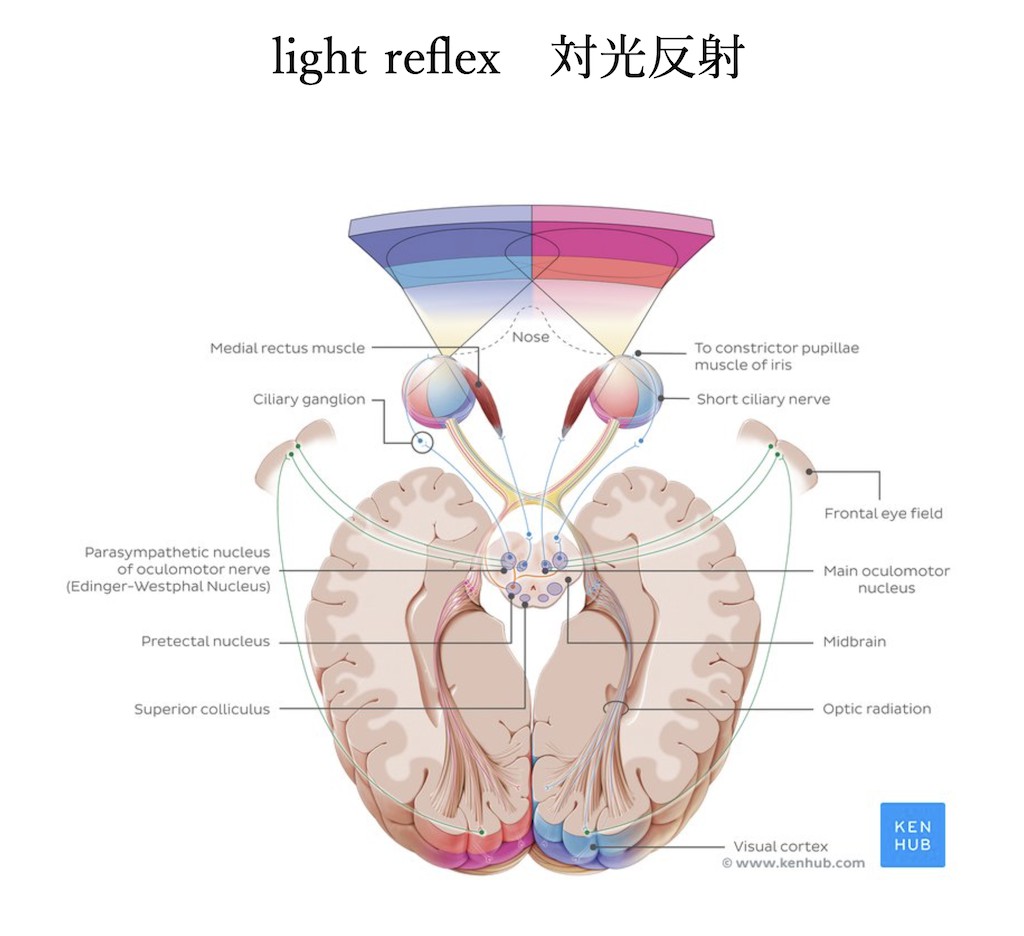
②二つ目は「ものを見る際に行う光の量をコントロールする」ルートです。
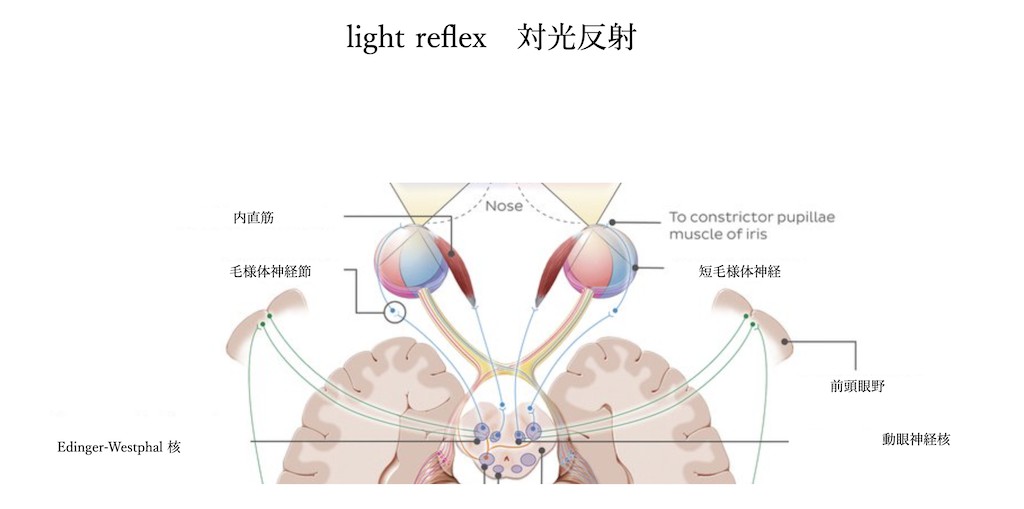
眼に入った情景・光は網膜に映り、網膜から視神経を通り、視索までいくと外側膝状体には入らずに別のルートにいく経路があります。これが瞳孔を調整するための光の通り道です。瞳孔の大きさの調整は自分の意志とは関係なく行っているため、要は反射です。視索から外側膝状体には入らず視蓋前核→両側動眼神経副核(Edinger-Westphal核)→動眼神経(両側)→毛様体神経節(両側)→瞳孔括約筋(両側)というルートをとる反射弓があります。ポイントは片側の眼から入った光は両側の両側動眼神経副核(Edinger-Westphal核)に伝わり、両側の動眼神経に伝わり両側の瞳孔括約筋に働きます。これが直接対光反射と間接対光反射となります。対光反射とは、瞳孔に光刺激を与えると瞳孔が小さくなる反応を指します。光をあてた側の瞳孔反射を直接対光反射、反対側の瞳孔反射を間接瞳孔反射といいます。
網膜ー視神経ー視索ー視蓋前核→両側動眼神経副核(Edinger-Westphal核)→動眼神経(両側)→毛様体神経節(両側)→瞳孔括約筋(両側)
眼瞼下垂の鑑別
後天性眼瞼下垂は図1の記した分類からも神経性・神経接合部性・筋性・占拠病巣・腱膜性といくつかのアプローチをしなければなりません。まず神経を専門とする医師は神経性・神経接合部性・筋性・占拠病巣を鑑別する必要があります。腱膜性眼瞼下垂は上記が否定される事が前提のために、鑑別せずに強引に手術を行うわけにはいきません。
(神経性)
先述したとおり開眼には2つの筋肉が関与しています。一つは上眼瞼挙筋、もうひとつはミュラー筋です。上眼瞼挙筋は動眼神経が、ミュラー筋は交感神経が支配しております。よって動眼神経の経路である脳-脳幹-動眼神経-上眼瞼挙筋と交感神経の経路である脳-脊髄-肺尖部といって肺の上側-内頚動脈-ミュラー筋と2つの神経の経路の途中過程に障害が生じた場合に眼瞼下垂を起こします。動眼神経麻痺であるならば、他の動眼神経麻痺としての症状(眼球運動障害や瞳孔異常)の確認が必要です。散瞳を伴えば内頚動脈ー後交通動脈動脈瘤、後大脳動脈ー上小脳動脈分岐部を含む脳底動脈先端部動脈瘤の確認が不可欠です。また動脈瘤による神経圧迫を認めない、動眼神経麻痺で発症したくも膜下出血の報告も認めるため注意が必要です。一方で縮瞳を伴っている場合はHorner症候群を考えなければなりません。Horner症候群による見かけ上の眼瞼下垂はミュラー筋の異常によっておこるため下眼瞼は上方にシフトします。よって眼球はやや陥凹し、患側の無汗症や顔色の紅潮を伴います。交感神経路障害のためにcilio-spinal-reflexが消失します。この場合は肺尖部の癌や転移性腫瘍、内頚動脈の解離を確認するため胸部CTや頚動脈エコーが必要となります。他の神経性眼瞼下垂は脳腫瘍・脳出血・脳梗塞・海綿静脈洞部腫瘍・眼窩先端部腫瘍・眼窩内腫瘍など異常な所見が存在しないか脳幹内の脳神経核から動眼神経走行ルートをMRIで確認します。多発性硬化症はMSプラークを、トロサハント症候群ならば海綿静脈洞の肉芽腫性炎症を・海綿静脈洞瘻は内頚動脈から海綿静脈洞内への流入や上眼静脈の拡張を、肥厚性硬膜炎ならば硬膜の造影効果を頭部MRIから確認すれば鑑別可能です。糖尿病は採血結果で鑑別可能です。Fisher症候群は発症前の感染の既往や瞳孔、眼瞼以外にも眼球運動障害およびIgG抗GQ1b抗体の存在で確認可能です。
(神経接合部性)
神経接合部性眼瞼下垂の代表疾患は重症筋無力症です。重症筋無力症の特徴は日内変動があり、朝方に比べて夕方に筋力が低下します。検査はice test(眼瞼を冷やして症状が軽快します)、テンシロン試験(エドロフォニウム10mg静脈注射後の筋力の改善を評価)、反復刺激試験(筋力低下を認める筋肉に電極刺激を行い、振幅の減少を確認)、抗アセチルコリンレセプター抗体の確認となります。ただし眼筋型の重症筋無力症では抗体陽性率が50%程度のため抗MuSK抗体を測定する場合もあります。Lambert-Eaton型筋無力症候群は、四肢近位筋の筋力低下を主徴とし、眼症状・自律神経症状・小脳失調の合併がある自己免疫機序が関与する傍腫瘍性症候群の1つで肺小細胞癌が多くハーベーマスランドテストでwaxingを認めます。
(筋性)
他の筋肉を含む場合には筋ジストロフィーや筋炎など全身性の筋疾患を考える必要があります。外眼筋ミオパチーの場合は特発性と甲状腺性を考える必要があります。また慢性進行性外眼筋麻痺はミトコンドリア脳筋症にしばしば見られ、その一病型名となっています。
(腱膜性)
上記の疾患が否定されれば腱膜性の眼瞼下垂と診断出来ます。中でもハードコンタクトレンズ眼瞼下垂はハードコンタクト歴10-15年の女性に多く、老人性眼瞼下垂に合併することもあり得ます。上眼瞼への機械的な刺激が結膜への慢性炎症となり腱膜、上眼瞼挙筋、ミュラー筋に線維化を生じさせるようです。
動眼神経麻痺を来す疾患
動眼神経の走行は、動眼神経核→脚間窩→後大脳動脈と上小脳動脈の間→内頚動脈-後交通動脈の脇→海綿状脈洞(内頚動脈の脇)→上眼窩裂→眼窩内となります。これら走行上ルートを全て確認していく必要があります。また後述しますが、走行ルートに出来る疾患以外に全身疾患の問題も鑑別する必要があります。
動眼神経麻痺の原因
JAMA Ophthalmol. 2017;135(1):23-28.を参考にしますと、原因として微小血管障害が最多で42%、外傷12%、腫瘍11%、脳外科術後10%、動脈瘤6%、その他5%(海綿静脈洞のdAVF、帯状疱疹、がん性髄膜炎、偏頭痛、海綿静脈洞血栓症、ウイルス感染後麻痺)、脳卒中4%、原因不明4%、下垂体卒中2%、Tolosa-Hunt症候群2%、側頭動脈炎1%となっています。圧倒的に微小循環不全が多いのですが、その他の原因が命に関わる疾患ですので精密検査を行わず微小循環不全などと診断をつけてはなりません。最低でも動脈瘤精査を行うためMRI精査は必要不可欠です。
動眼神経麻痺ー各論ー
頭蓋内疾患を疑い確認しなければならない部位は、動眼神経核が存在する脳幹です。脳幹は中脳・橋・延髄から構成されます。動眼神経核は中脳に存在します。
脳幹部病変で考えなければならない疾患は
脳幹部梗塞
脳幹部出血
脳幹部腫瘍
脳幹部感染
脱髄性疾患
などの疾患です。それぞれCTやMRI撮影で診断は可能です。
中脳部に出血や梗塞が起きた場合は以下の特定の名称がつけられています。
Benedikt syndrome
Weber syndrome
Claude syndrome
Nothnagel syndrome
いずれも動眼神経核が存在する中脳の障害です。その原因は脳梗塞であれ脳出血、脳腫瘍など様々な理由でありますが、要は中脳に病変が生じた時にみられる症状です。
各症状
・Benedikt syndrome
(動眼神経麻痺、対側不全麻痺、振戦)
動眼神経が赤核を通る部位で出血や梗塞によって障害された場合にBenedikt syndromeといいます。病側の動眼神経麻痺・対側不全麻痺・錐体外路性の不随意運動(振戦やアテトーゼ)などが起ります。
・Weber 症候群
(動眼神経麻痺、対側不全麻痺)
大脳脚の障害です。動眼神経麻痺および対側半身不全麻痺を起こします。
・Claude症候群
(動眼神経麻痺、対側小脳失調)
中脳下部赤核が侵された場合に生じる病側の動眼神経麻痺と、対側小脳失調を特徴とします。
・Nothnagel症候群
(動眼神経麻痺、対側小脳失調、対側眼球運動障害)
中脳蓋の障害で生じる一側の動眼神経麻痺と対側小脳失調症に加え、対側の眼球運動障害を特徴とします。

各論-くも膜下腔疾患-
脳幹部より動眼神経が出るとくも膜下腔を走行します。くも膜下腔には脳血管が複雑に走行しており、その合間を動眼神経が走行しているため血管に異常を来すと場合によっては神経に接触してしまいます。代表的な疾患が動脈瘤です。動脈瘤以外にも、例えば、腫瘍がくも膜下腔に発育し動眼神経を圧迫したとしても動眼神経麻痺は出現します。
・脳動脈瘤
動脈瘤自体が動眼神経を圧迫して動眼神経の症状を呈するものは、内頚動脈-後交通動脈分岐部動脈瘤が最多です。次いで海綿静脈洞内動脈瘤、上小脳動脈-後大脳動脈分岐部動脈瘤の順となります。解剖学的な意味合いから内頚動脈-後交通動脈分岐部動脈瘤、上小脳動脈-後大脳動脈分岐部動脈瘤は動眼神経の単独麻痺で発症しますが、海綿静脈洞内動脈瘤は海綿静脈洞外壁を走行する動眼神経以外の滑車神経や外転神経障害を呈し、各々の複合神経障害として現れる事が多いです。
(特徴)
さて動脈瘤による動眼神経圧迫はどのような特徴があるのでしょうか?
動眼神経麻痺を引き起こす代表的な疾患である糖尿病と比較してみます。動脈瘤によって動眼神経の外側からの圧迫症状である動眼神経麻痺はある特徴を持ちます。動眼神経の働きを考えると①瞳孔調整②開眼③眼球運動の3つです。それぞれ障害されると①散瞳②眼瞼下垂③眼球運動障害の3つの症状が出現するはずです。しかしながら動脈瘤による動眼神経の圧迫症状は①散瞳の症状が前面が出やすく、逆に糖尿病が原因の動眼神経麻痺は散瞳が見られにくいことが知られています。これは縮瞳に関わる副交感神経が、動眼神経の周辺部分を走行していることに起因します。つまり動脈瘤などの外側からの圧迫では、動眼神経の外側周辺部分に存在する縮瞳に関する神経が強く損傷されるため、当然ながら散瞳といった症状が強く現れます。一方、糖尿病によって引き起こされる動眼神経障害は、神経束の辺縁は障害されにくいようです。そのため糖尿病性動眼神経麻痺は、瞳孔は散大することなく対光反射も比較的よく保たれる一方で、②眼瞼下垂が目立つという特徴があります。動脈瘤圧迫による動眼神経麻痺は緊急手術の対象ですので、動脈瘤が疑われるような場合は即座に脳神経外科に紹介することが勧められます。散瞳が前面に出現している場合は、緊急で脳神経外科医にコンタクトするべきです。動脈瘤によって出現した動眼神経麻痺の治療ですが、開頭クリッピング術を施行する方が血管内治療に比べて回復率が高いようです。
以下のMRI画像からも分かるように動眼神経と内頚動脈-後交通動脈分岐部動脈瘤、上小脳動脈-後大脳動脈分岐部動脈瘤位置関係を考えると動眼神経麻痺が出現する理由が分かります。また海綿静脈洞部では複合神経麻痺を生じる理由が分かるかと思います。
鉤ヘルニア・腫瘍などによる圧迫
動脈瘤と同じく圧迫による動眼神経麻痺なので動眼神経の外側に存在する縮瞳に関する神経が強く損傷されるため、当然ながら散瞳といった症状が強く現れます。ただし鉤ヘルニアが出現した場合は相当の脳圧亢進状態であるので意識障害が前面に現れていて、脳神経外科にコンタクトを取る事に迷いはない状況です。ただし「飲酒者の頭部外傷は必ずCT撮影を行う」は一理あります。飲酒者の頭部外傷は意識障害が出現していなくても驚くほどの血腫が認められる場合があり、私自身何度もCT画像に絶句した経験があります。意識障害が認められない場合でも、散瞳している場合は必ず頭部精査を行うべきです。
くも膜下腔に存在する腫瘍によって動眼神経が圧迫されれば動眼神経麻痺としての症状が現れます。CT・MRI撮影で診断は容易です。ただし外転神経麻痺の項目で記載しますが、腫瘍の髄液播種による神経麻痺の診断は非常に困難です。過去に20代男性の右方視による複視を診察しました。HESSチャート上異常もなくCT・MRI(CISSも撮影)異常所見認めず経過観察としましたが、診察翌日には複視悪化で再診。外転神経麻痺が出現していました。先行感染や熱発、体重減少などもありませんでしたが、脱髄性疾患
その他
動脈瘤やヘルニアなどによる動眼神経の直接圧迫ではなく、様々な機序により動眼神経麻痺を呈するケースも経験することが多いかと思います。Foxらは、脳動脈瘤が動眼神経麻痺を起こす機序を「直接的なもの」と、「間接的なもの」に分類しています。直接的な圧迫の機序として、①脳動脈瘤による圧迫②動脈瘤からの出血による神経線維の損傷③脳底動脈瘤破裂による中脳への出血④巨大脳底動脈瘤の圧迫による動眼神経核や神経線維の損傷を挙げています。一方で間接的な圧迫の機序として①頭蓋内圧亢進②脳血管攣縮③中脳出血あるいは中脳梗塞を挙げています。
虚血による動眼神経麻痺
動眼神経も当然ですが、正常に機能するためには栄養が必要です。栄養は他の臓器同様に血管からの血流によって供給されます。その血流が途絶えてしまった結果、動眼神経としての機能を行えなくなる動眼神経麻痺が「虚血による動眼神経麻痺」です。
糖尿病、高血圧、アテローム硬化性病変などの動脈硬化など虚血を起こす原因は様々ですが、最も代表的な原因疾患は糖尿病です。糖尿病によって引き起こされる末梢神経障害は有名で、糖尿病性ニューロパチーと呼ばれています。血糖の高い状態が慢性的に持続すると、手足の神経や脳神経などの末梢神経が障害されます。糖尿病による神経虚血によって引き起こされる眼球運動障害は、動眼神経が障害されることが最も多いと言われ、次いで外転神経、滑車神経といわれています。多くは急性に片側性に発症します。動脈瘤によって動眼神経が圧迫された結果生じる動眼神経麻痺は眼瞼下垂の症状よりも散瞳の症状が強いのに対して、糖尿病による動眼神経麻痺は散瞳は起きません。また対光反射も保たれるという特徴があります。動眼神経には「開眼」「眼球運動」「縮瞳」の機能を携わりますが、縮瞳に関わる動眼神経副交感神経は、動眼神経中の周辺部分を走行していることに起因します。つまり動脈瘤などの外側からの圧迫では、動眼神経の外側に存在する縮瞳に関する副交感神経が強く障害されるため、散瞳といった症状が強く現れます。一方、糖尿病によって引き起こされる虚血性動眼神経麻痺は、神経束中心部の障害が強い一方で辺縁は障害されにくいようです。剖検例においても動眼神経に脱髄性所見が動眼神経の中心部でのみ認められ、動眼神経辺縁部は障害されていなかったようです。予後は良好で2~3週以内に回復し始め、3~ 4カ月以内に完全回復するといわれています。糖尿病コントロール以外に、プロスタグラン人E1投与の有用性の報告があります。
各論-脱髄性疾患-
ギラン・バレー症候群
典型的な症状として上気道感染や下痢を伴う胃腸炎に感染後1~2週間後に手足の痺れ、脱力といった症状が出現します。その後2週間のあいだに急速に症状が進行し、歩行不能、四肢麻痺、呼吸不全などに陥ることがあります。約半数の人に顔面神経麻痺、複視、嚥下障害といった脳神経障害を生じることがありますが、複視単独の症状で外来受診するケースは稀かと思われます。一方でギラン・バレー症候群の亜型にフィッシャー症候群という疾患があり、特徴は外眼筋麻痺、運動失調、腱反射消失を認めます。複視、ふらつきが多くみられ、四肢筋力低下は認められないケースが多いため複視を主訴に外来受診する可能性は有ります。他に眼瞼下垂、嚥下・構音障害、瞳孔異常、顔面神経麻痺、しびれ感などの四肢異常感覚が代表的な症状として挙げられます。診断には脳脊髄液検査における蛋白細胞解離は有名ですが、発症早期にはみられないことが多いようです。診断医は抗糖脂質抗体が有用です。中でもIgG抗GM1抗体の陽性率が高いです。80~90%の症例で急性期血清中にIgG抗GQ1b抗体が検出されます。
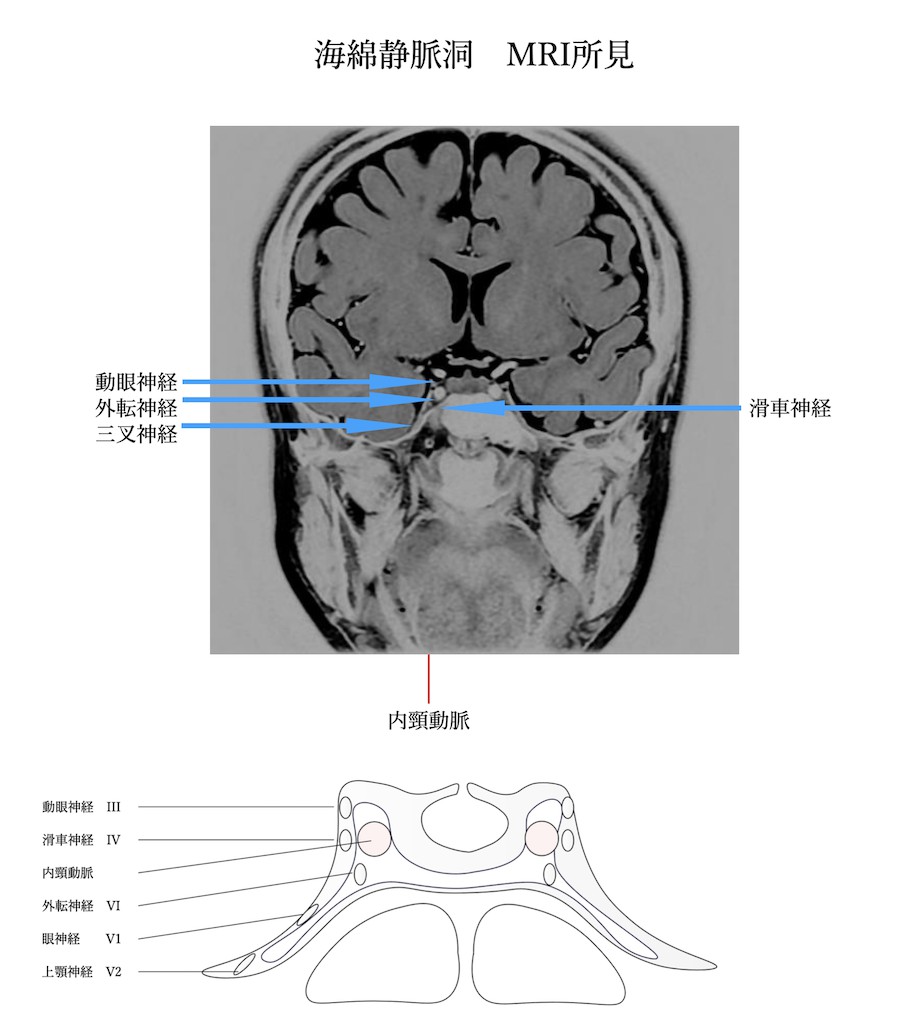
各論-海綿静脈洞・上眼窩裂・眼窩先端部-
上眼窩裂症候群、眼窩先端症候群、海面静脈洞症候群
(構造から理解する症状)
頭蓋内から眼窩に神経が入る際に海綿静脈洞ー上眼窩裂ー眼窩先端部とすすみます。各々の部位で走行する神経・血管が異なるため部位によって発現する症状が異なります。まずは海綿静脈洞ー上眼窩裂ー眼窩先端部に走行する神経・血管を理解すると出現する症状の理解が得られます。ただし解剖学的に各々非常に近接しており、原因疾患も共通しているため同じ疾患範疇として捉えるべきとされています。いずれも脳神経と血管が複雑に密集走行しているため神経麻痺も単独で生じることは少なく、複合神経障害として現れる事が多いです。
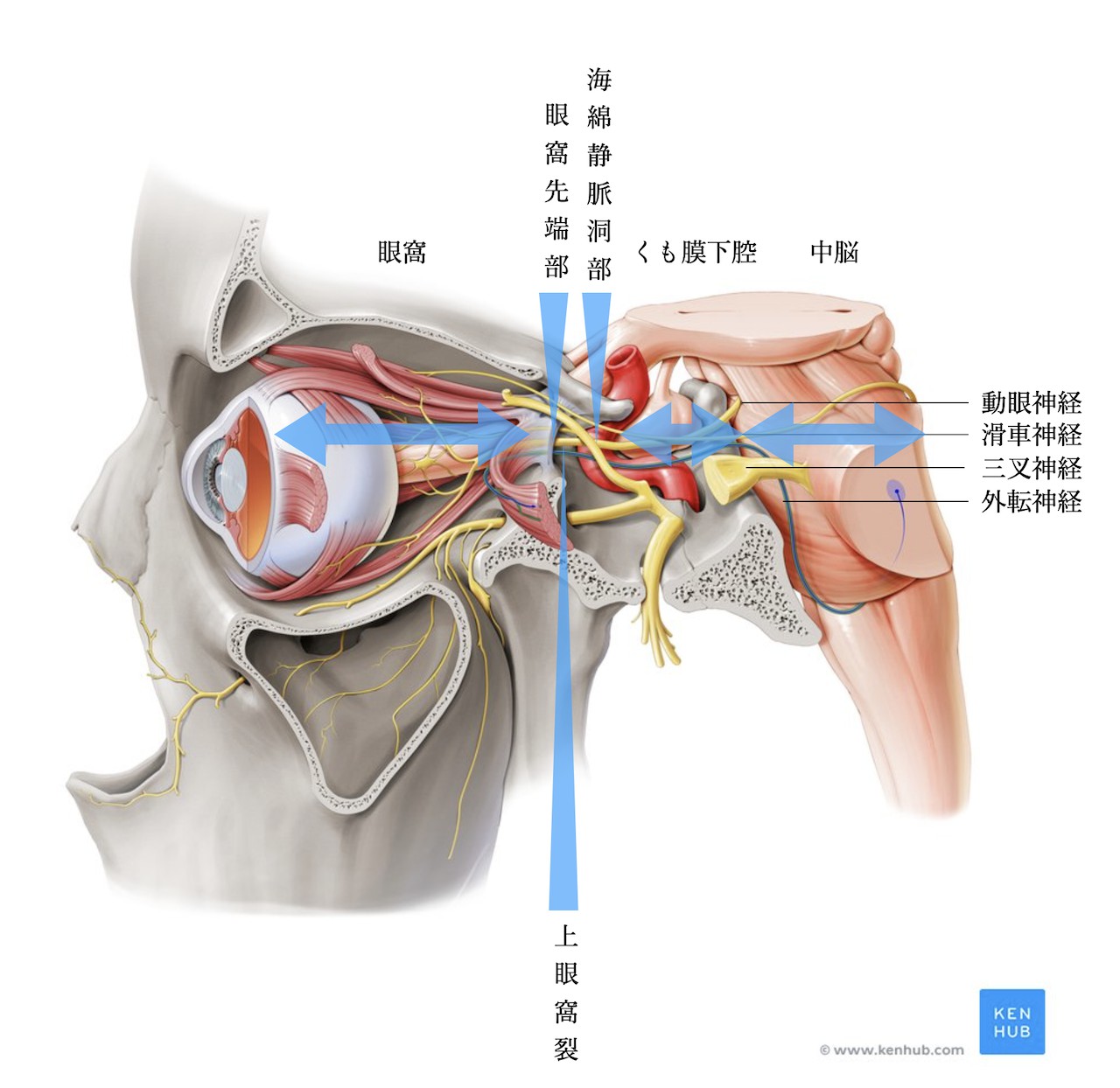
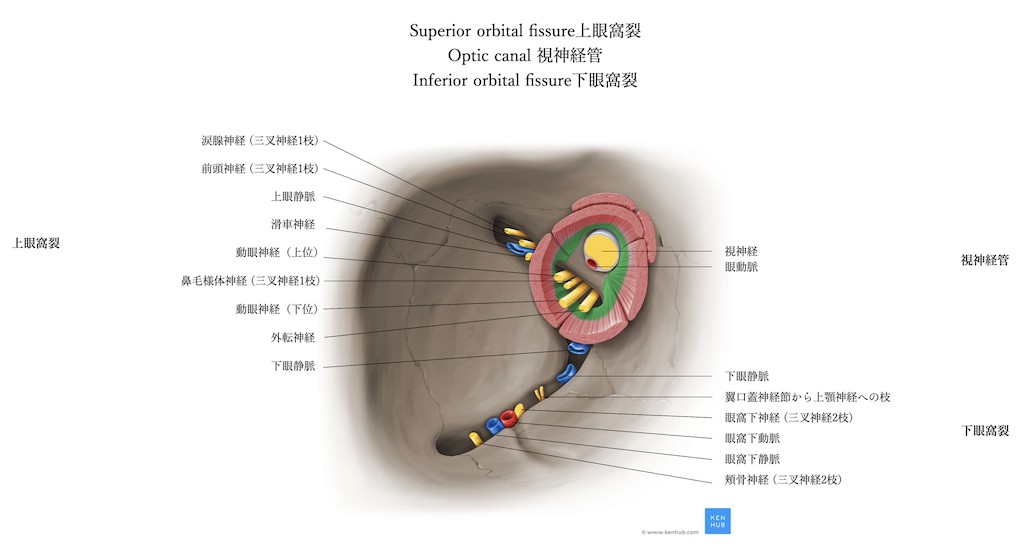
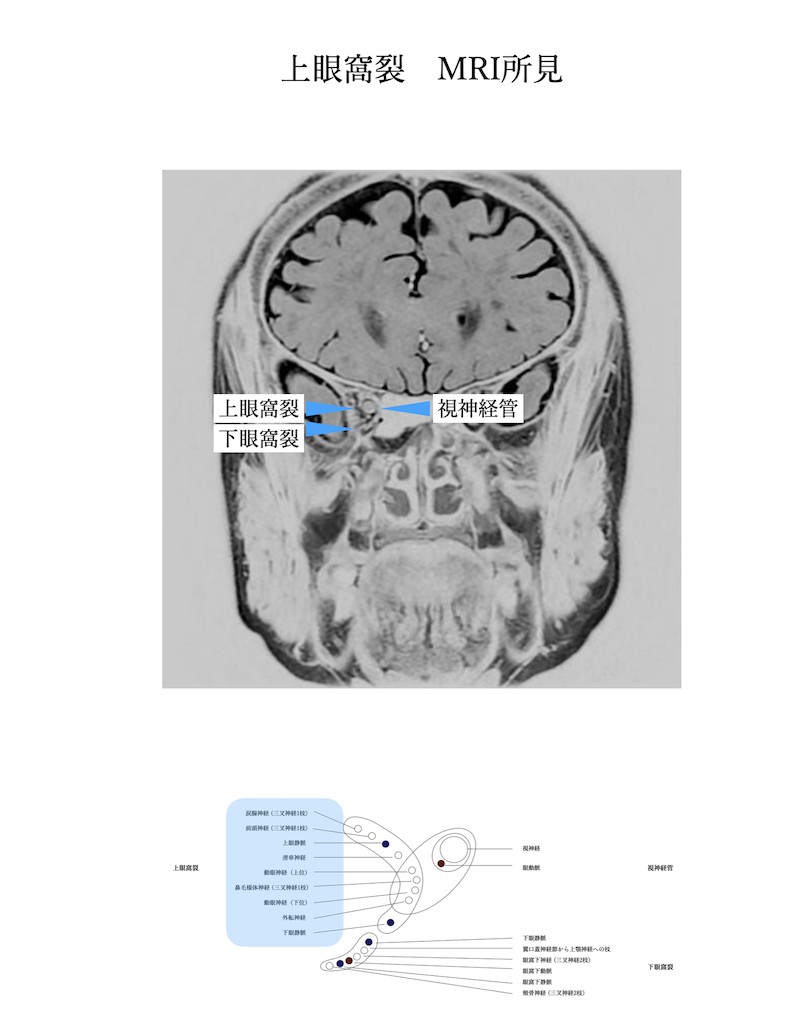
上眼窩裂:
上眼窩裂とは下図のように眼窩に通ずる骨の穴です。ここには以下の神経および血管が走行します。動眼神経・滑車神経・外転神経・涙腺神経(V1)・前頭神経(V1)・鼻毛様体神経(V1)です。つまり上眼窩裂症候群という疾患では、これらの神経障害が出現します。
下眼窩裂:
下眼窩裂とは下図のように眼窩に通ずる骨の穴です。ここには以下の神経および血管が走行します。眼窩下動脈・眼窩下静脈・下眼静脈・翼口蓋神経節からの上顎神経への枝・眼窩下神経(V2)・頬骨神経(V2)です。
視神経管:
視神経管とは下図のように眼窩に通ずる骨の穴です。ここには以下の神経および血管が走行します。視神経・眼動脈
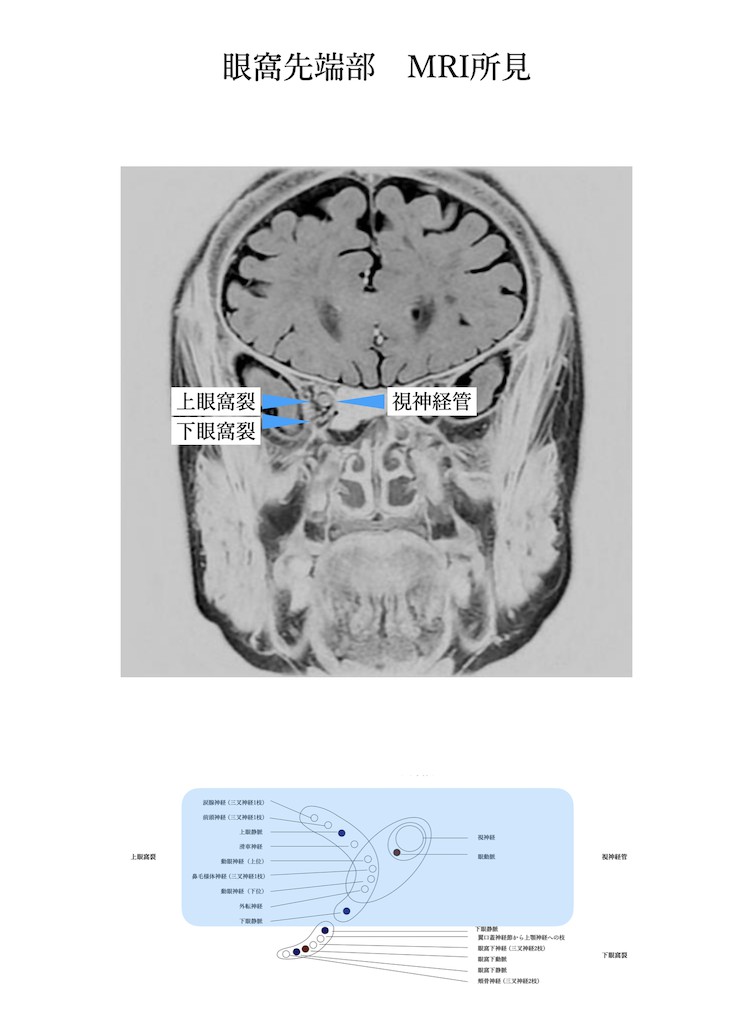
眼窩先端部:
眼窩先端部とは上眼窩裂と視神経管を合わせた部分です。つまり動眼神経・滑車神経・外転神経・涙腺神経(V1)・前頭神経(V1)・鼻毛様体神経(V1)+視神経・眼動脈の障害が現れるのが眼窩先端部症候群です。特に総腱輪の中に走行する神経の障害が現れやすいです。また眼科内部の圧が上昇する場合が多く眼球突出が合併する事が多いです。
総腱輪:
総腱輪とは下図の丸で囲んだ部分です。眼窩先端部は6つの外眼筋のうち4つの腱が総腱輪を形成しています。
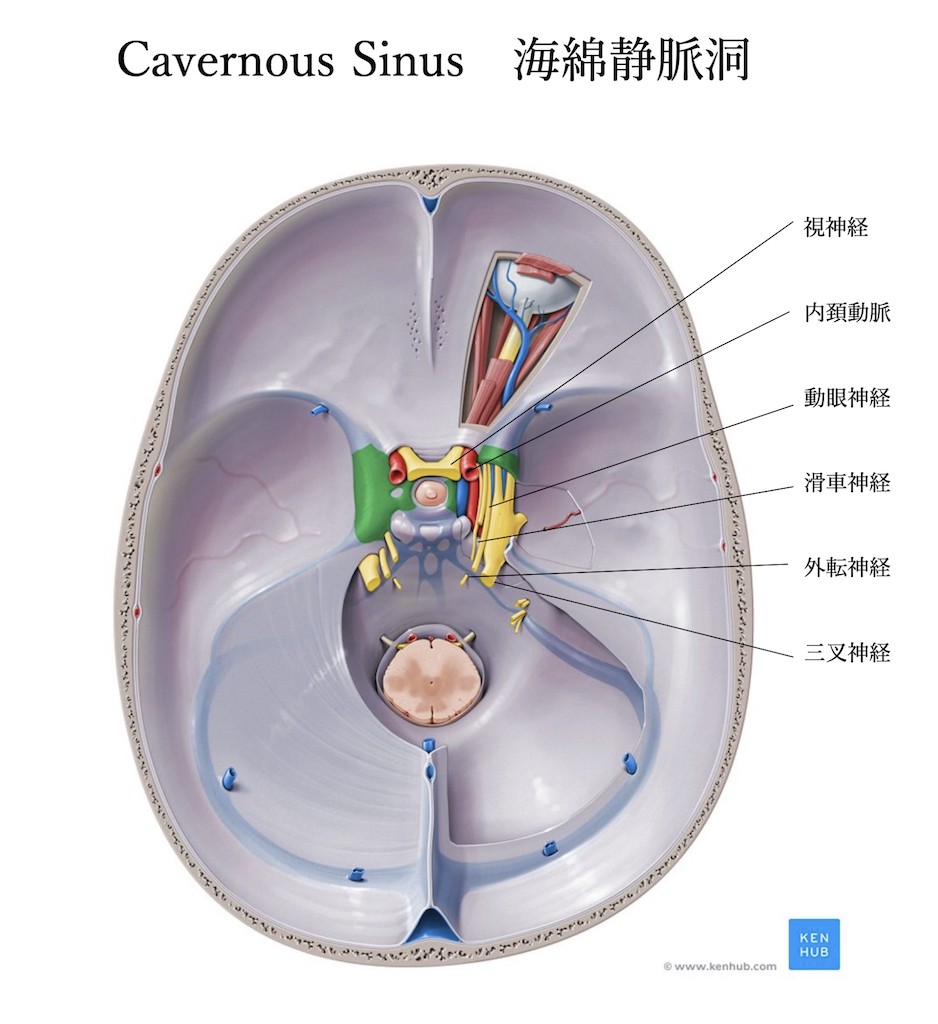
海綿状脈洞症候群:
海綿静脈洞は以下の図の如く①動眼神経②滑車神経③外転神経④三叉神経第1枝⑤三叉神経第2枝⑥交感神経が走行します。そのため出現する症状は
①動眼神経
②滑車神経
③外転神経
④三叉神経第1枝
⑤三叉神経第2枝
⑥交感神経
の症状が出現します。しかし実際には同時に全ての神経症状が出現する訳ではありません。海綿静脈洞に起こりうる疾患(腫瘍・感染・炎症・脳動脈瘤)により原因は様々ですが、神経の圧迫性障害は、疾患が進展する方向によって症状が変わります。
例えば①動眼神経②滑車神経④三叉神経第1枝⑤三叉神経第2枝は海綿静脈洞の外壁硬膜内を走行しており、外転神経のみ海綿静脈洞内を走行しています。そのため内頚動脈動脈瘤など内部からの進展圧迫では外転神経が最初に障害を受けます。これは多発脳神経障害全般に言えることですが、病初期から全部の脳神経麻痺がそろうことはありません。教科書通りの全ての症状が出揃ってから初めて外来に受診するような人は現代の日本ではありえないのではないでしょうか?多くの方は何か一つの神経症状が出現した時点で不安になり外来を受診すると思います。

上眼窩裂症候群 :
上眼窩裂は蝶形骨により構成されており、内部には
①動眼神経
②滑車神経
③外転神経
④三叉神経第1枝および上眼静脈
が走行しています。後方は海綿静脈洞、前方は眼窩先端部となります。海綿静脈洞症候群と同様に同時に全ての神経症状が出現する訳ではありません。
眼窩先端症候群:
眼窩先端部は上眼窩裂に視神経管となります。視神経管には視神経および眼動脈が走行しています。つまり眼窩先端部症候群は上眼窩裂症候群に視神経管障害が加わったものです。

眼瞼下垂の治療
上述した神経性・神経接合部性・筋性の眼瞼下垂については各々の基礎疾患を治療しなければ眼瞼下垂は軽快しません。腱膜性眼瞼下垂に対しては挙筋腱前転術、ミュラー筋および瞼結膜切除術(経結膜的)は有効と言われています。また腱膜性眼瞼下垂症による後頭前頭筋収縮が原因である緊張型頭痛の治療に,眼瞼下垂症手術は有効であると言われています。当院では眼科専門医と脳神経外科専門医が所属しているため神経性・神経接合部性・筋性の眼瞼下垂については脳神経外科専門医が鑑別を行い、腱膜性眼瞼下垂に対しては眼瞼下垂手術を専門に行ってきた医師を招き外科的治療を行っています。
